Q1:為什麼麻醉需要因人而異、量身打造?
每個人對麻醉的需求不同,且差異極大。「有的人酒量特別好,不容易醉,」台大醫院麻醉部主治醫師吳峻宇說,從腦波變化來看,不同人的大腦對藥物的敏感度及差異性高達三、四成以上,這些都會影響麻醉藥物的拿捏使用,而且,「個人需要使用多少藥物、對藥物的表現如何等,手術前無法確定,僅能靠著麻醉時的精準腦波生理數據,加上麻醉專科醫師對藥物的使用經驗,來做適度的調整。」精準麻醉是量身打造的個人化麻醉,也就是說,麻醉的深度、肌肉放鬆及止痛效果,要做到「剛剛好」。
吳峻宇指出,以往麻醉靠經驗看血壓給藥,最常見的是麻藥給過量、麻得太深,造成患者心臟血液輸出量、血壓降低,增加腦梗塞或腎損傷的風險且患者術後的認知功能會受影響,出現譫妄等,造成住院時間拉長,甚至增加失智及退化風險;有時則是麻太淺,可能造成像電影《索命麻醉》一樣,手術過程中清醒的情況,或是血壓飆升,發生主動脈剝離或腦血管瘤破裂的危險。
現在精準麻醉透過儀器如腦波儀輔助客觀數據,能迅速了解藥物在不同個體的表現差異,做更適切的個人化搭配運用,兼顧麻醉的品質與安全性。
 臺大醫院麻醉部吳峻宇醫師
臺大醫院麻醉部吳峻宇醫師
Q2:什麼是精準麻醉?
每年帶領高雄長庚麻醉團隊累積上萬例的精準麻醉經驗,吳紹群認為,精準麻醉展現了麻醉技術的進步,「客觀先進的監測,包括第三代腦波儀( EEG )的精準意識控制+ OMT (最適肌張力手術輔助裝置)的鬆緊自如+超音波輔助施打止痛,以及麻醉專科醫師的精確判讀,意識、肌張力、止痛這三大面向都要控制到精準。」客觀監測的好處是,見微知著,只要有 5%~10% 的細小變化,儀器就能看得到,讓麻醉專科醫師更能提前給藥,減少手術中的意外風險。目前國內以第三代腦波儀(具密度頻譜分析功能)及肌張力監測技術最常用。

高雄長庚紀念醫院麻醉部部主任吳紹群
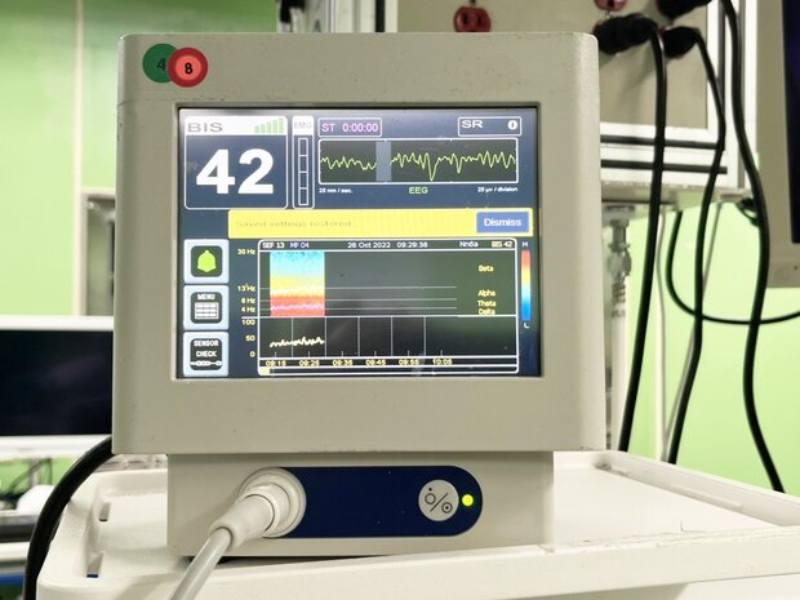
第三代腦波儀及彩色頻譜分析技術(DSA)
第三代腦波儀 彩色圖譜區辨不同藥物作用能力
1992 年世界第一台應用在麻醉上的腦波儀誕生, 腦波儀是監測麻醉深度的利器,可以防止患者在術中突然清醒,而台灣在 1998 年引進。
多年來腦波儀不斷演進,現在第三代腦波儀搭配彩色頻譜密度分析技術(簡稱 DSA )透過頻率及強度,清楚描繪出病患即時的腦波頻譜分佈,「就像麻醉的行車記錄器,可以一目瞭然不同藥物在個體內的表現作用」吳峻宇表示,每個人對每類藥物反應不同,目前都有正常濃度的腦波表現及圖譜可參照,對於藥物的使用搭配更加安全靈活。
美國在 2015 年,先端醫院倡議使用 DSA ,因為他們發現,以往使用單一量化數值(40~60)作為安全考量,易受干擾且不適用所有人,腦波圖譜可以知道患者真正的腦波表現,協助判讀更精準。以往 EEG 判讀需要大量經驗累積,現在就像有了食譜參考,新手醫師也能依樣畫葫蘆端出類似菜色,有助提升整體麻醉專科醫師的水準,透過儀器的數據,醫師也比較容易有共識。
近年來,精準醫療廣泛用於各種手術麻醉,麻醉醫學與病患麻醉品質也更上一層樓。台灣在台灣麻醉醫學會的推動下,腦波圖譜判讀已納入麻醉專科醫師的基礎訓練中,愈來愈多麻醉專科醫師能透過腦波監測來掌控患者的麻醉狀況。
費用:患者須支付個人貼片費,約為 1,500 元~ 2,500 元 不等。目前國內健保給付僅限心臟、胸腔、移植、重症及少部分神外頸椎等必須使用靜脈藥物的手術。
 肌張力監測儀器
肌張力監測儀器
.最適肌張力手術輔助裝置,加速恢復呼吸、順利拔管
最適肌張力手術輔助裝置(OMT)包括肌張力控制及專一的快速逆轉劑(藥物:sugammadex),它可以確保患者在手術中保持適當鬆弛的狀態。麻醉專科醫師根據肌肉鬆弛劑的藥理學特性和病患特質,調整藥物劑量,以利手術進行。當手術結束準備甦醒時,專一的逆轉劑能在短時間恢復肌肉張力及呼吸,三分鐘可拔管,藥物殘留風險副作用率比傳統逆轉劑發生低。
吳紹群表示, OMT 可讓內視鏡手術患者術後快速拔管、即使高齡多病患者也可望降低入住加護病房的需求,術中腹腔的二氧化碳灌氣量不用太多,減少手術風險,在高雄長庚的眼科手術也是常規使用的技術,可避免眼壓過高及眼內出血,也能間接減少止痛藥及麻藥劑量。蔡永豐則指出, OMT 對於過度肥胖、困難呼吸道、高齡者、慢性阻塞性肺病(COPD)、心律不整等不易拔管的人,可以增加成功拔管的機率,並減少不良副作用產生。
費用:自費 6,000 元~10,000 元
此外,在超音波儀器監測下施打止痛藥物,效果好、劑量可以用到最少但是效果更精準,目前國內各醫院已開始蓬勃發展。
費用:自費 4,000 元
 林口長庚醫院恢復室主任蔡永豐
林口長庚醫院恢復室主任蔡永豐
Q3:精準麻醉的優勢是什麼?
吳峻宇表示,精準麻醉提供了更好的麻醉品質:不僅要沉睡,還要能舒服地醒來,且麻醉用藥量減少,愈有機會恢復得更好。而相較於健康或年輕人,精準麻醉能提供較快清醒、活動自如的高品質麻醉,但是像重病、多種慢性病、年長者或生活無法自理等手術風險高的人,精準麻醉能降低術中低血壓休克與術後譫妄等副作用風險,是價值高且安全的選擇。
減少麻醉藥物使用,是精準治療的優勢,蔡永豐生動比喻:「兩杯高粱酒能做到的事,何須給到兩瓶?」在腦波輔助下,麻醉用藥更細膩多元,並能減少單一藥物過量使用風險。「兩種類似藥效的藥物,還會互相拉抬對方的效果,」吳峻宇說,多種藥物搭配使用,精準度高、藥量減少,手術品質比單一用藥效果更好,而且透過精準麻醉的數據監控,可以快速調整藥量,用藥量常是傳統用藥的三分之一,譬如一位同儕醫師接受胸腔手術的精準麻醉,結果術後三分鐘立刻清醒,可以下床活動、吃飯糰,恢復之迅速連醫師自己也嚇了一跳。
「麻醉是有層次的。」吳紹群解釋,保有大腦一半活性,使用剛好可以讓病患保持睡眠無知覺狀態劑量是最適當的,術後較易清醒恢復,副作用也少。若是麻得太深完全壓制大腦活性(像腦死患者一樣),不僅術後恢復時間長,也容易出現譫妄及認知功能惡化,尤其年長者腦部較為脆弱,麻醉過量傷害更大。「沒有多保護一下腦部功能,就會一去不復返。」他再三提醒精準麻醉對年長者的重要性。
Q4:精準麻醉的使用效果如何?
研究發現,精準麻醉可以降低長輩術後發生譫妄的機率,減少失智及退化發生。 2018 年刊登在 《麻醉學期刊》(Anesthesiology)的研究顯示,腦波監測儀可以降低 38% 的譫妄,陸續刊登在《國際醫學研究雜誌》(J Int Med Res)與《公共科學圖書館:綜合》(PLoS ONE)的研究則可降低 49% 譫妄及 31% 認知障礙。「在美國,幾乎大型醫學中心都會使用有頻譜分析的腦波儀器,目前台灣的醫學中心也都有這樣的裝置。」吳峻宇說。

研究發現,精準麻醉可以降低長輩術後發生譫妄的機率,減少失智及退化發生。
吳紹群分享高雄長庚醫院在國際發表多篇精準麻醉的研究論文:精準麻醉可以在骨科手術、耳鼻喉科手術等減少不必要的麻醉氣體 12% ~ 14%、可縮短睜眼、拔管、意識恢復的時間,而在 6,713 人的精準麻醉統計中,無論手術時間長短均以減少 9%~ 14% 不必要的麻藥使用,新近發表在《英國麻醉學期刊》(Br J Anaes)的研究更指出,在胸腔鏡手術使用最適肌張力處置的患者,可以提前一天以上拔胸管,並能減少肺塌陷,更縮短 3 天住院時間。
Q5:精準麻醉適用哪些手術?有什麼注意事項?小孩也可用嗎?
目前美國使用精準麻醉很普遍,保險也有給付,在台灣則屬自費項目(部分手術可有健保給付),「每個全身麻醉或鎮靜其實都需要精準麻醉,尤其是年長者、多重慢性病的人更是」吳紹群建議,手術前可以好好跟麻醉科醫師討論,是否需要使用。(延伸閱讀:做無痛手術前要注意什麼?麻醉醫師告訴你「鎮靜麻醉」必知的7件事)
至於小孩可以做精準麻醉嗎?「可以。」吳峻宇說,通常孩童到了 4 歲,腦波表現會與成人相近, 1歲 ~4 歲則介於兩者之間,一歲以下特別是三個月大的嬰孩,大腦前葉發展尚未完全,偵測出的腦波訊號很弱,需結合其他資訊判讀較準確。
Q6:誰可以操作精準麻醉?會不會有醫院買了儀器,卻請非專業人員操作?
「 17 世紀的麻醉是讓病患不要死亡,現在則是讓病患舒服的恢復。」吳峻宇說出現代麻醉專科醫師的職責。精準麻醉的重點在人,雖有尖端儀器輔助,如何判讀數字、調整藥物、以及留心各種可能發生的微小變化,需要仰賴細心專業、經驗豐富的麻醉科醫師。
麻醉專科醫師能讓患者秒睡秒醒,精準細膩的施予特定藥物組合,在意識、止痛及肌張力三大面向控制精準到位,如同經驗豐富的機長,在起飛及落地抑或碰上亂流時,能指揮若定,最後安全落地。
至於是否可能有非專業人員操作精準醫療儀器,陷病人於危險中?三位醫師異口同聲表示:「不可能。」因為精準麻醉的判讀及決策不易,背後是相當複雜的藥物及生理機轉,若非受過四年麻醉專科訓練的麻醉科醫師,很難掌控全局。
 麻醉前應諮詢麻醉專科醫師。圖/麻醉醫師李佳霖提供
麻醉前應諮詢麻醉專科醫師。圖/麻醉醫師李佳霖提供
Q7:精準麻醉的流程?
蔡永豐解釋,外科醫師判斷患者需要做手術後,會安排轉介至術前訪視門診,這時麻醉科醫師會評估患者手術風險,討論是否需要做精準麻醉,他建議,患者這時可以問問題、說出自己的考量與擔憂,跟醫師共同制定最適合手術麻醉計畫。
患者進入手術房,開始麻醉給藥(或插管),這時會用上腦波儀、肌張力監測儀及生理監測儀等,隨時觀察患者狀況、精準給藥。待手術結束,麻醉專科醫師為患者施打快速反轉劑,患者在短時間內就能恢復自主呼吸並拔管。
Q8:哪些變項可能影響精準麻醉的結果?
有些狀況可能會影響腦波表現,這時更仰賴專業的麻醉專科醫師進行更精確的判斷與判讀。吳峻宇特別指出三類人:
- 使用慢性神經用藥,如每天吃大劑量安眠藥的人
- 腦部問題,如肝硬化嚴重到肝腦病變、失智
- 手術中血壓不穩、大腦缺血等,都可能影響腦波儀器變化,需要特別留意
Q9:精準麻醉與一般麻醉,有什麼不同?
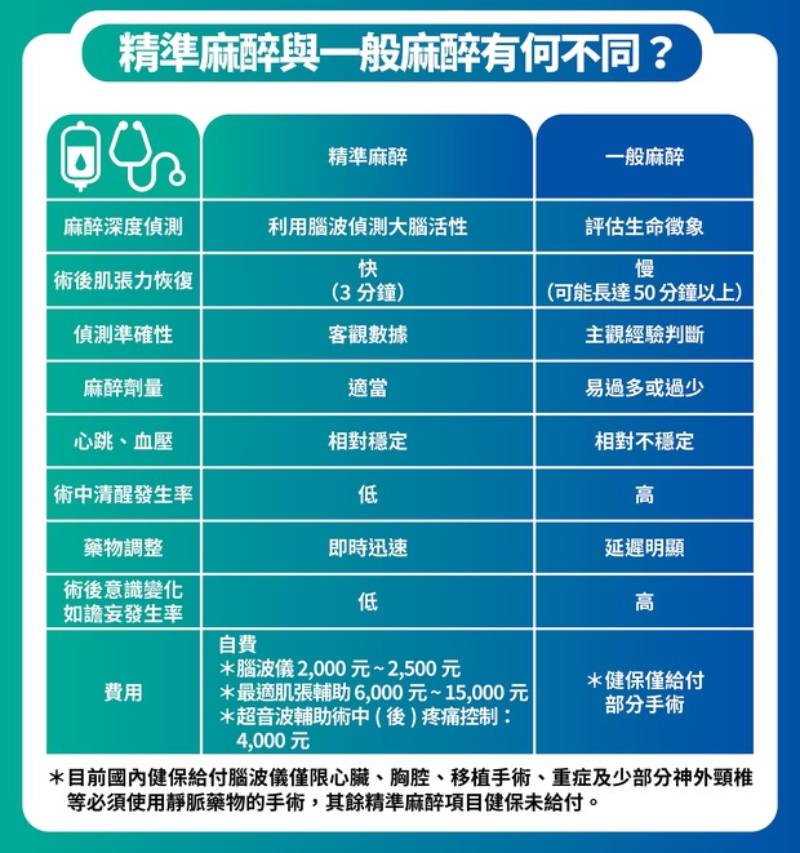 精準麻醉與一般麻醉有何不同?(此表僅供參考,實際執行仍須依照醫師建議。)
精準麻醉與一般麻醉有何不同?(此表僅供參考,實際執行仍須依照醫師建議。)
什麼是譫妄?
譫妄症(Delirium),一種短暫認知功能錯亂,患者會突然性情大變、胡言亂語、出現幻覺或錯覺、認不得人,不知自己身在何處。
• 注意力不集中,意識不清楚且無法辨別人、時、地,也無法妥善與他人對話。
• 出現精神病症狀,包括幻覺以及妄想。
• 患者會看見不存在的東西,情緒變得激動並感到害怕。
• 作息時間紊亂,白天昏睡,晚上四處遊走或大吵大鬧。
• 有時譫妄會有完全不同的極端表現,患者可能整天躺床,遲緩呆滯,看起來陷入憂鬱,這類型的譫妄容易誤診。
(文章授權提供/良醫健康網)